子宮頸部異形成とは?検査・治療・妊娠への影響
更新日:

監修者|橋田修医師
ひよりレディースクリニック福岡博多院長
産婦人科専門医

子宮頸部異形成は「子宮頸がん」の一歩手前の段階で見つかる、非常に大切な病変です。しかし、馴染みのない言葉で不安に感じられる患者さまも多いと思います。
本記事では、子宮頸部異形成とはどのような状態か、原因、検査、治療、そして妊娠への影響について、産婦人科専門医の視点からわかりやすくご説明します。
目次
子宮頸部異形成とは
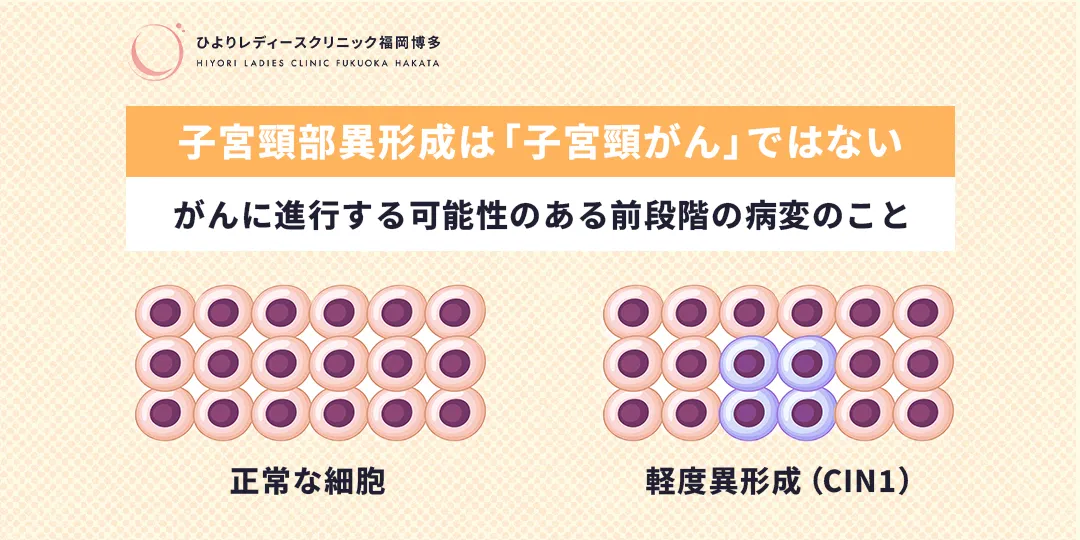
子宮頸部異形成(しきゅうけいぶいけいせい)とは、子宮の入り口である「子宮頸部」の表面の細胞に、通常とは異なる変化が見られる状態を指します。
医学的には「子宮頸部上皮内腫瘍(Cervical Intraepithelial Neoplasia:CIN)」と呼ばれます。
子宮頸部異形成は、直ちに「子宮頸がん」と診断されるものではありません。
がんに進行する可能性のある前段階の病変として位置づけられており、早期に発見して適切に対処することで、将来的な子宮頸がんの発症を防ぐことができます。
子宮頸部異形成・上皮内がん・浸潤がんの違い
子宮頸がんが発生するまでには段階があります。
まず正常な細胞が「異形成」と呼ばれる前がん病変に変化し、さらに進行すると「上皮内がん(初期のがん)」を経て、最終的に「浸潤がん(周囲に広がるがん)」へ進む可能性があります。
| 異形成 | 細胞の異常が、子宮頸部の表面の細胞層(上皮)にとどまっている段階。 |
|---|---|
| 上皮内がん | 異常な細胞が上皮全体に広がった状態。ただし、この段階では「がん細胞」が上皮内にとどまっており、まだ周囲の組織には浸潤していない。「がんのごく初期」と捉える。 |
| 浸潤がん | 異常な細胞が上皮を越えて深い組織へと広がってしまった状態。 |
このように、異形成は「がんになる前の段階」であり、適切に経過観察や治療を行うことで、浸潤がんへの進行を防ぐことが可能となります。

子宮頸部異形成=がんだと思っていました。

そのように心配される方は多いですが、子宮頸部異形成は「がんそのもの」ではありません。正確には、子宮頸部異形成は、上皮内がんになる前の段階で「がんの芽」のようなものと言えます。
子宮頸部異形成とクラス分類
子宮頸部異形成の診断は、子宮頸がん検診の細胞診だけでは確定できません。確定診断は「組織診(生検)」と呼ばれる精密検査で行われます。
これは、子宮頸部の一部を採取し、顕微鏡でどの程度まで異常が広がっているかを詳しく確認する方法です。
異形成の分類は「CIN(Cervical Intraepithelial Neoplasia)」という医学的な表現を用い、さらにその程度に応じて軽度・中等度・高度に分けられます。
異形成が子宮頸部の表面の細胞層(上皮)のどこまで広がっているかが基準となります。
| 異形成の程度 | 異常の強さ | 説明 |
|---|---|---|
| 軽度異形成 (CIN1/LSIL) | 軽度(異常が上皮の1/3未満にとどまる) | 自然治癒の可能性が高い |
| 中等度異形成 (CIN2) | 中等度(異常が上皮の1/3〜2/3まで及ぶ) | 自然治癒と進行の両方の可能性がある |
| 高度異形成 (CIN3/HSIL) | 高度(異常が上皮の2/3以上の上皮全層に及ぶ) | がん(上皮内がん)に進むリスクが高い |
このように、子宮頸部異形成は異常の程度に応じて細かく分類されます。
診断名を聞くと不安に感じるかもしれませんが、軽度異形成であれば自然に治る可能性も高く、必ずしもすぐに治療が必要になるわけではありません。
一方で、高度異形成に至ると治療が望まれるため、精密検査を受けて正確に状態を把握することが重要です。
子宮頸がん細胞診とクラス分類
子宮頸部異形成や子宮頸がんの発見には、まず子宮頸がん検診(細胞診)が行われます。
細胞診の判定には、現在世界的に広く用いられている「ベセスダ分類」と、かつて日本で主流であった「クラス分類」があります。
ベセスダ分類は、HPV感染との関連も考慮して「どの程度の異常があり、どのような追加検査や治療が必要か」をより具体的に判断できるのが特徴です。
一方、クラス分類は「細胞に異常があるかどうか」を段階的に報告するシンプルな仕組みです。ただし、精密な対応方針までは示されません。
| ベセスダ分類 | クラス分類 | 評価 | とるべき指針 |
|---|---|---|---|
| NILM | クラスI クラスII | 異常なし 炎症あり | 定期検診でOK |
| ASC-US | クラスII クラスⅢa | 軽度病変の疑い | 精密検査 (HPV検査または 細胞診再検) |
| ASC-H | クラスⅢa クラスⅢb | 高度病変の疑い | 精密検査 (コルポスコピー・生検) |
| LSIL | クラスⅢa | HPV感染 軽度異形成 | |
| HSIL | クラスⅢa クラスⅢb クラスⅣ | 中等度異形成 高度異形成 上皮内がん | |
| SCC | クラスⅤ | 扁平上皮がん |
細胞診でクラスIII以上(またはASC-US以上)の結果が出た場合には、より詳しい精密検査(HPV検査、コルポスコピー、組織診)を行います。
精密検査で「中等度~高度異形成」や「上皮内がん」と診断された場合は、将来がんへ進行するリスクが高いため、経過観察だけではなく治療が必要になるケースもあります。
子宮頸部異形成の原因
子宮頸部異形成の最も大きな原因は、HPV(ヒトパピローマウイルス)の持続的な感染です。
例えるならば、子宮頸部異形成は「HPVが子宮頸部の細胞に居座り続けた結果、細胞が変形してしまった状態」と言えます。
HPVとは?
HPVは非常にありふれたウイルスで、主に性行為を通じて感染します。
特別な理由があって感染するというわけではなく、性交渉の経験がある人の多くが、一生に一度は感染するとされるほど一般的です。
多くの場合、身体の免疫機能が働くことでHPVは自然に排除されます。実際に、感染しても数か月から数年のうちに自然に消えるケースが大半です。
問題となるのは、何らかの理由で免疫力が十分に働かず、HPVが長期間排除されずに感染が続いてしまう場合です。
この「持続感染」が起きると、細胞の異常が固定され、子宮頸部異形成へ進むリスクが高まります。
HPVについて詳しく知る子宮頸部異形成の症状
子宮頸部異形成の大きな特徴は、自覚症状がほとんどないという点です。
軽度の異形成はもちろん、進行して中等度・高度異形成や上皮内がんの段階になっても、ほとんどの場合で症状は現れません。
子宮頸部異形成は、細胞の表面にとどまる変化であり、出血や痛みを伴うことが少ないため、日常生活の中で気づけるサインがほぼありません。
そのため、「体調に異常がない=問題がない」とは言えない病気なのです。
症状が出ないからこそ、定期的な検診を受けることが唯一の予防策です。
早期に発見できれば、経過観察や比較的負担の少ない治療で済むことが多く、子宮頸がんへの進行を未然に防ぐことができます。
子宮頸部の精密検査
子宮頸部異形成は、まず子宮頸がん検診(細胞診)で見つかることがほとんどです。
細胞診では、ブラシなどで子宮頸部の細胞をこすり取り、顕微鏡で「異常な細胞があるかどうか」を調べます。市区町村の検診や職場健診で行われる一般的な検査です。
軽度異常(ASC-US)の場合
細胞診の結果で「ASC-US(異常細胞の可能性が否定できない)」など、軽度の異常が見られた場合は、ハイリスク型HPVに感染しているかどうかを調べるHPV検査を追加することがあります。
| HPV検査が陽性 | ウイルスが持続感染している可能性があり、精密検査や経過観察が必要になります。 |
|---|---|
| HPV検査が陰性 | 現時点ではハイリスク型HPV感染の可能性が低く、多くの場合、1年後の検診で問題ありません。 |
コルポスコピー検査
コルポスコピー検査は、子宮頸部を拡大して詳しく観察する精密検査で「コルポ診」とも呼ばれます。
主に、子宮頸がん検診(細胞診)やHPV検査で異常が指摘された方を対象に行われます。検査では、腟にコルポスコープ(腟拡大鏡)という専用の拡大鏡を用いて子宮頸部の表面を観察します。
肉眼では見えにくい細かい変化を拡大して確認できるため、異形成やがん化の疑いがある部分を正確に見つけ出すことが可能です。
パンチ生検
コルポスコピーで異常が疑われる部分が確認された場合には、パンチ生検を行うことがあります。これは、特定した部位からごく小さな組織を採取する検査です。
採取した組織は病理検査に回され、顕微鏡で詳しく調べることで、
- 異形成の程度(軽度・中等度・高度)
- 上皮内がんの有無
を確定的に診断します。
この病理検査の結果こそが、今後の治療方針を決めるための最も重要な情報になります。

コルポスコピー検査は痛いと聞いて不安です。

コルポスコピー自体は拡大鏡で観察するだけなので、痛みはほとんどありません。ただ、確定診断のために「パンチ生検」という小さな組織を採ることがあり、そのとき一瞬チクッとした痛みを感じる方もいらっしゃいます。当院では痛みを最小限に抑えるよう注意し、短時間で検査を終えるよう配慮しています。
子宮頸部異形成の治療
子宮頸部異形成の治療方針は、「異形成の程度」と「患者さまの年齢・妊娠希望の有無」によって大きく変わります。
すべての方がすぐに治療を必要とするわけではなく、状況に応じて「経過観察」と「治療」のどちらかを選択します。
経過観察が中心となる場合
軽度異形成(CIN1)
軽度異形成は、自然に改善する可能性が高いとされています。多くはご自身の免疫力でHPVを排除できるため、基本的にすぐに治療は行いません。
一定期間(3〜6か月、または半年〜1年ごと)に細胞診やコルポスコピーを繰り返し行い、改善するか、進行しないかを慎重に確認していきます。
中等度異形成(CIN2)
CIN2も、特に若年の方では自然治癒する可能性があるため、経過観察を選択することがあります。ただし改善が見られない場合や進行の兆候がある場合は、治療に移行します。
治療が必要となる場合
- 高度異形成(CIN3)
- 経過観察中にCIN2から進行した場合
- 上皮内がんと診断された場合
これらの場合は、子宮頸がんに進むリスクが高いため、治療が必要となります。主な方法はレーザー治療と円錐切除術です。
レーザー蒸散術
レーザー蒸散術は、病変が子宮頸部の表面にとどまっている場合に選択される治療です。高出力のレーザー光を病変部に照射し、異常な細胞を焼き飛ばすことで取り除きます。
- 特徴:切除を伴わず、「蒸散(焼却)」する方法のため、子宮頸部の形を保つことができます。
- メリット:組織を切り取らないため身体への負担が少なく、治療後も子宮頸部の機能を温存しやすいのが利点です。
- 適応:病変が浅く、表面に限定されている場合に有効とされます。
子宮頸部円錐切除術
子宮頸部円錐切除術は、子宮の入り口(子宮頸部)から、病変を含む組織を円錐形に切り取る手術です。
- 特徴:現在は、電気メスの一種であるループ状のワイヤーを用いるLEEP(ループ電気切除術)が一般的です。短時間で行うことができ、出血もコントロールしやすい点が特徴です。
- メリット:組織を切り取って病理検査に回せるため、診断と治療を兼ねられるという利点があります。
- 適応:病変が深部まで広がっている場合や、レーザー治療では取り切れない可能性がある場合に選択されます。
治療の選択と妊娠への影響
どちらの治療法を選ぶかは、病変の悪性度、深さ、広がりに加え、患者さまの年齢や将来の妊娠希望の有無を考慮して慎重に決定されます。
妊娠を希望する場合
できる限り子宮頸部への影響を少なくするため、病変が許せばレーザー治療を優先したり、円錐切除術でも切除範囲を最小限に抑えることを検討します。
円錐切除術のリスク
子宮頸部が短くなることで早産リスクが高まる可能性や、子宮頸管粘液が減少して不妊につながる可能性が指摘されています。ただし、リスクの大きさは病変の進行度や切除範囲によって異なります。
治療前には、「どの程度の病変か」と「将来の妊娠希望」を十分に考慮し、主治医とよく相談して治療方針を決定することが大切です。
子宮頸部異形成の再発率と予防
子宮頸部異形成は、治療によって病変を取り除いても、再発する可能性があります。
これは「治療が不十分だった」という意味ではなく、HPV(ヒトパピローマウイルス)が体内に残っている場合や、新たに別の型のHPVに感染した場合に起こり得るものです。
特に、円錐切除術を受けた方では、切除範囲に病変が残っていた可能性がある場合に再発のリスクが高まるとされています。
定期的な検診の重要性
再発を防ぐことは難しくても、早期に発見して治療につなげることは可能です。そのためには治療後も定期的な検診(フォローアップ)が欠かせません。
- 治療後2年間:3〜6か月ごとに検診を行うことが一般的
- それ以降:半年〜1年ごとに検診を継続
検診では、細胞診とHPV検査を組み合わせて行い、病変の有無を確認します。医師の指示に従って定期的に受診することが、再発を防ぐ第一歩です。
HPVワクチンによる予防効果
子宮頸部異形成や子宮頸がんの原因となるHPVの感染を防ぐのが、HPVワクチンです。
HPVワクチンは、感染する前(性交渉を経験する前)に接種することが最も効果的とされていますが、すでに感染している方や治療後の方にも、将来的な再感染や再発を防ぐ効果が期待されています。
また、複数の型のHPVに対して効果を発揮するため「別の型の感染による異形成」を防ぐ意味でも有効です。
HPVワクチンを詳しく知る子宮頸部異形成の精密検査を承ります
ひよりレディースクリニック福岡博多では、子宮頸がん検診で異常が見つかった患者さまに対して、HPV検査やコルポスコピーなどの精密検査を行い、軽度異形成の方には慎重に経過観察を行っています。
精密検査の結果、レーザー治療や円錐切除術といった専門的な処置が必要と判断された場合には、高度な治療を提供している医療機関や専門施設へ速やかにご紹介いたします。
また、他院で治療を受けられた後の定期的な検診や再発予防のためのフォローアップも当院で継続して行うことが可能です。
子宮頸部異形成は早期に発見し適切に対応することで、子宮頸がんへの進行を防ぐことができます。検診で異常を指摘された方や治療後の経過を見ていきたい方は、どうぞお気軽に当院へご相談ください。
子宮頸部異形成のよくあるご質問
子宮頸がん検診の結果でASC-USのときはどうすればいいですか?
「ASC-US」とは、「異常な細胞の可能性を完全には否定できない」という意味で、軽度の異常が疑われる判定です。この段階では「がん」と診断されるわけではありませんが、放置せずに必ず婦人科を受診することが大切です。次の流れとしては、ハイリスク型HPVに感染しているかどうかを調べるHPV検査を受けていただきます。
コルポスコピー検査は痛いのですか?
コルポスコピー検査そのものは、腟に拡大鏡を入れて子宮頸部を観察するだけですので、痛みをほとんど感じない方が多いです。軽い圧迫感や違和感を覚えることはありますが、通常は大きな負担にはなりません。ただし、必要に応じて行うパンチ生検(小さな組織を採取する検査)の際には、一瞬チクッとした痛みを感じる場合があります。一般的には麻酔を使用せずに行いますが、処置は短時間で終わり、検査全体も2〜3分程度で完了します。当院では、できる限り痛みを抑え、患者さまが安心して検査を受けられるように配慮しておりますので、過度に心配なさらなくても大丈夫です。
コルポスコピー検査は生理中でもできますか?
コルポスコピー検査は、生理中には行うことができません。経血が子宮頸部の病変を覆い隠してしまい、観察が不十分になったり、診断の精度が落ちてしまう可能性があるためです。検査を受けるタイミングとしては、生理が終わってから排卵前(低温期)の時期が最も適しているとされています。この時期は子宮頸部の状態が観察しやすく、より正確な診断につながります。もしご予約の日程が生理と重なってしまった場合は、検査を延期して改めて日程を調整する必要があります。お気づきの時点で早めにクリニックまでご連絡ください。
子宮頸がん検診の結果で精密検査を受けた後はHPVワクチンを打つべきですか?
はい。精密検査が必要だった場合でも、HPVワクチン接種は可能であり、推奨されます。HPVワクチンは、すでに感染している型に効果はありませんが、まだ感染していないHPV型に対して新たな感染を予防する効果があります。そのため、過去に異形成や精密検査を受けた方であっても、将来的な再感染や別の型による発症リスクを下げる意味で接種する価値があります。ただし、HPVワクチンを接種しても、すでに存在する病変を治す効果はありません。また、完全にリスクがゼロになるわけではないため、接種後も子宮頸がん検診を継続して受けることが大切です。










